Лишний вес, усталость и риск инфаркта: зачем следить за своим инсулином?
Некорректная работа этого гормона может испортить жизнь. Вот подробный гид, как этого избежать

Зачем мне читать про инсулин, если я не диабетик? Если вы здоровы, действительно можно не думать об инсулине. Инсулин в нашем организме — как room service в гостинице: пока все работает как надо, никто не замечает его усилий. Но стоит привычной системе дать сбой, и вот вы уже бегаете по номеру, не понимая, где найти полотенце — то есть, как похудеть, вернуть сахар в норму и избежать диабета.
Развитие сахарного диабета II типа начинается с преддиабета — небольшого, пограничного, повышения уровня сахара в крови. В норме уровень глюкозы натощак колеблется от 4,0 до 5,9 ммоль/л (в венозной крови). Преддиабет могут диагностировать у тех, у кого показатели глюкозы натощак варьируют в промежутке 5,5–6,9 ммоль/л, если же уровень сахара натощак выше 7 ммоль/л — это уже диабет.
Чем опасен сахарный диабет II типа? Он развивается, когда клетки в организме становятся все менее и менее чувствительны к инсулину. Из-за этого сахар, который обычно проникает внутрь клеток при воздействии на них инсулина, начинает «блуждать» в кровотоке — уровень глюкозы в крови повышается. А хронически увеличенный уровень сахара в крови, или гипергликемия — это опасное состояние, которое приводит к повреждению кровеносных сосудов, почек, нервов. Из-за гипергликемии, которая сопровождает преддиабет и диабет, вы можете потерять зрение, а раны будут долго заживать и легко инфицироваться. Но самое распространенное последствие — это атеросклероз, болезнь сосудов, ведущая к инфарктам и инсультам.
Зачем нам нужен инсулин?
Короткое и скучное определение: инсулин — это пептидный гормон, который вырабатывается бета-клетками островков Лангерганса в поджелудочной железе и поддерживает нормальный уровень сахара в крови.
Но на деле история с инсулином намного интереснее. Он не только регулирует то, как клетки поглощают глюкозу из крови, но и влияет на обмен белков, жиров, рост и деление клеток в организме. В связи с этим, уровень инсулина определяет, грозит ли вам ожирение, эффективны ли ваши тренировки в спортзале — и даже то, велик ли ваш риск умереть от сердечно-сосудистых заболеваний.
Инсулин открыли более 100 лет назад. В 1889 ученые из Германии заметили, что у животных, которым они в процессе экспериментов удаляли поджелудочную железу, развивался запущенный диабет. Они догадались, что какой-то фрагмент поджелудочной, вероятно, выделяет вещество, регулирующее обмен глюкозы. Когда исследователи нашли те самые бета-клетки, которые находятся в островках Лангерганса в поджелудочной железе, и изолировали производимый ими гормон, его назвали «инсулин» — от латинского слова insula, «островок».
Потом начались эксперименты. Изолированный и очищенный инсулин стали сначала вводить собакам-диабетикам, а затем и людям. Первым пациентом стал 14-летний мальчик с диабетом — с помощью инъекций инсулина врачи смогли снизить уровень сахара в его крови и обратить другие биохимические изменения, которые уже начали происходить в его организме. В 1923 году фармацевтическая компания Eli Lilly начала производить коммерческие объемы инсулина, используя аналогичный гормон свиней: оказалось, что его химическая структура наиболее схожа со структурой инсулина человека. В том же году ученые, которые проводили эксперименты с инсулином на собаках, получили за свое открытие Нобелевскую премию.
Инсулин — гормон непростой и очень важный. И тем не менее, ему уделяется незаслуженно мало внимания. Здоровые люди обычно и не подозревают, какой у них уровень инсулина и как это может влиять на их самочувствие — ведь теста на инсулин даже нет в стандартном биохимическом анализе крови. В лучшем случае, вам предложат сдать в поликлинике анализ на глюкозу крови или гликированный гемоглобин. Но здесь есть подвох: когда колебания секреции инсулина приводят к повышению уровня сахара в крови, может оказаться, что заниматься профилактикой уже поздно, так как инсулиновая система уже дала сбой.
Что влияет на уровень инсулина?
Простой ответ: инсулин вырабатывается в организме в ответ на поступление в кровь глюкозы — обычно это происходит после еды. При этом выработка инсулина — сложный многофазный процесс, требующий четкой координации между миллионами клеток. В здоровом организме секреция инсулина по точности и слаженности процессов может посостязаться с большим адронным коллайдером.
Выработка инсулина — бифазный процесс. Это значит, что сначала, как только вы съели углеводы, происходит резкий выброс большого количества инсулина. Это фаза №1. Она отвечает за то, чтобы сразу после еды у вас не было слишком сильного скачка глюкозы в крови.
Во время фазы №2 происходит корректировка и поддержание нужного уровня сахара в крови — инсулин продолжает вырабатываться в меньших количествах, зато в течение продолжительного периода. За этот период уровень глюкозы крови должен окончательно снизиться и вернуться к своим «базовым» значениям.
Иногда, когда вы едите блюда с высоким гликемическим индексом — то есть такие, которые вызывают резкий рост уровня глюкозы в крови, например, сладости — под воздействием большого количества инсулина ваш сахар может упасть даже ниже своего «стартового» уровня. Когда это произойдет, вы снова начнете чувствовать желание подкрепиться, желательно, очередным тортом/печеньем/сладкими фруктами — чтобы скорее пополнить запасы глюкозы и вернуть ее показатели в норму.
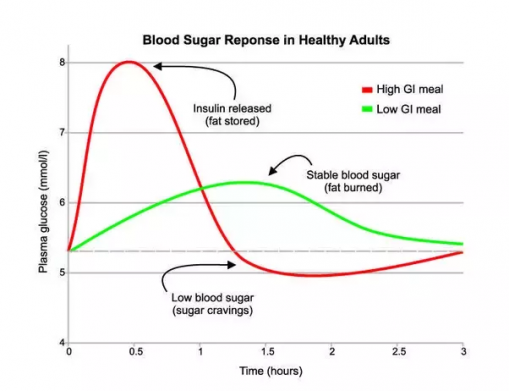
Это объясняет, почему злоупотребление сладостями в конечном итоге может привести к ожирению и сахарному диабету II типа. Резкие скачки уровня сахара в крови, за которыми следует большой выброс инсулина, способствуют запасанию жира в организме. А когда сахар резко падает, начинает опять хотеться сладкого — и это ведет к частым перекусам. Цикл повторяется снова и снова, и человек может сам и не заметить, как набрал десяток лишних килограммов.
Но это еще не все о сложном и запутанном процессе выработки инсулина. Концентрация инсулина в крови после поступления в организм пищи все время продолжает колебаться — примерно раз в 5–15 минут. Помните про островки Лангерганса в поджелудочной железе, в которых и секретируется инсулин? Так вот, этих островков у нас — миллионы, и всем им нужно как-то «договориться» между собой, чтобы произвести именно столько инсулина, сколько требуется.
Нарушение координации между островками Лангерганса — одна из причин сбоев в выработке инсулина. Из-за чего этот слаженный механизм может дать сбой? Тут факторов может быть множество — от работы нервной системы до влияния определенных лекарств.
Также проблемы с инсулином могут возникнуть, если гормон образуется, когда он не нужен — то есть, когда еда в организм поступает, но углеводов в ней нет.
Это может произойти при воздействии на блуждающий нерв — он посылает в мозг информацию о том, какие запахи, звуки, вкусы и зрительные сигналы мы получаем из окружающего мира. Например, вы видите, нюхаете или глотаете пищу — блуждающий нерв передает мозгу, что пришло время обеда, и нужно выделить инсулин. Но вот сюрприз — на тарелке всего лишь яичница, количество углеводов в которой стремится к нулю. В итоге инсулин начинает вхолостую «стрелять» по клеткам, пытаясь доставить в них глюкозу, которой нет. Клетки «сопротивляются» и становятся менее чувствительны к инсулину — и это первый шаг к возникновению проблем.
Конечно, это не значит, что есть блюда, в которых нет углеводов, вредно в принципе. Но ситуация может стать критичной, если вы будете злоупотреблять безуглеводными и низкоуглеводными диетами. Если на таком режиме питания вы сдадитесь и съедите что-то сладкое (скорее всего, это произойдет, будем реалистами), глюкозе будет уже сложнее проникнуть в клетки, и она останется бессмысленно «болтаться» в крови.
Ученые в последнее время забили тревогу ввиду популярности кетодиеты — питания с очень низким содержанием углеводов и большим количеством жиров. Оказывается, как ни парадоксально, такие диеты являются фактором риска сахарного диабета II типа — как раз потому, что организм, практически лишенный глюкозы в течение длительного времени, перестает ее нормально переваривать и адекватно реагировать на инсулин. Однако исследования проводились на мышах. В отношении людей ученые предпочитают делать выводы с большими оговорками.
Влиять на секрецию инсулина может и нервная система. Стресс, физическая нагрузка и другие раздражители могут как уменьшать, так и увеличивать выработку гормона — независимо от питания. (Подробности — чуть ниже.)
Динамику показателей инсулина, помимо углеводов, определяют и другие компоненты пищи. Например, аминокислота аргинин — она входит в состав многих растительных белков, содержащихся, в частности, в орехах и сое — стимулирует выработку инсулина. А хронически повышенное количество свободных жирных кислот — продукта распада жиров — в крови, которое может возникнуть из-за «лечебного голодания» в течение суток и более, подавляет секрецию инсулина.
Мы довольно много уже сказали о том, что может повлиять на увеличение или снижение уровня инсулина в крови. Но как это сказывается на организме в целом?
Инсулин участвует в метаболизме всех макронутриентов — белков, жиров, углеводов. Это своеобразный гормон-«накопитель»: он помогает печени запасать глюкозу в форме гликогена, обеспечивает жировую ткань новыми поступлениями триглицеридов, позволяет мышцам расти за счет синтеза протеинов.
И в норме инсулин поддерживает в организме баланс. Если вы потребляете ровно столько калорий, сколько тратите, то глюкоза будет временно храниться в мышцах и печени, чтобы обеспечивать вас энергией в течение всего дня, а жиры и белки из пищи будут идти на поддержание адекватного уровня мышечной и жировой массы.
Но, допустим, вы едите больше положенного и набираете вес. Жировая ткань на клеточном уровне изменяет чувствительность организма к инсулину. Тогда у вас, скорее всего, появятся проблемы с регуляцией инсулина, и ваше тело может «поплыть».
Жировая масса будет расти и дальше, а мышцы, напротив, станут рыхлыми и начнут терять в объеме. Возможно, вы будете постоянно чувствовать голод, заметите проблемы с памятью и концентрацией внимания, а во время очередного обследования врач укажет вам на хронический воспалительный процесс в организме.
Что же такое происходит, а главное, как это остановить?
Знакомьтесь: инсулинорезистентность
Вот враг инсулина номер один. Инсулинорезистентность — это снижение чувствительности разных клеток тела, в первую очередь в мышечной и жировой ткани, к инсулину.
Когда организм начинает плохо воспринимать инсулин, развивается компенсаторная гиперинсулинемия — то есть повышение уровня инсулина в организме.
Инсулинорезистентность и гиперинсулинемия сами по себе — еще не признак диабета или даже преддиабета. Если уровень сахара при всем при этом в норме, значит, организм пока справляется. Проблема в том, что избытки инсулина расходуются практически «вхолостую», рецепторы к этому гормону становятся все менее и менее чувствительными — а значит, вашему телу будет становится все сложнее поддерживать это хрупкое равновесие.
И если ничего не делать, диабет в обозримом будущем практически неизбежен.
Признаки инсулинорезистентности
Примерно 60–70% глюкозы, которая поступает в наш организм с едой, при помощи инсулина «съедается» мышцами. Затем, в процессе дня, когда мы двигаемся и работаем мышцами, гликоген распадается обратно до простых сахаров, что дает нам энергию.
А значит, если вам не хватает энергии в принципе, или ее пики приходятся только на приемы пищи — а в перерывах между ними вы испытываете сильный упадок сил, — возможно, все дело в инсулинорезистентности.
Более того: инсулин не только обеспечивает мышцы «долгосрочной» энергией, но и защищает их ткани от распада. Все потому, что, если организму не хватает энергии — например, когда из-за инсулинорезистентности глюкоза плохо проникает в клетки, — он начинает использовать мышцы как энергетический ресурс, расщепляя их до аминокислот.
А если вы занимаетесь спортом, хорошая чувствительность мышц к инсулину обеспечивает их быстрый рост.
При инсулинорезистентности, соответственно, вы начинаете терять мышечную массу. Она постепенно замещается жировой тканью, и тело приобретает более рыхлый вид.
Но и это еще не все — увеличение количества жировой ткани «подпитывает» инсулинорезистентность. Клетки жировой ткани выделяют различные вещества — в частности, интерлейкин 6 (IL-6) и гормон энергетического обмена лептин, — которые делают клетки еще менее чувствительными к инсулину. Круг замыкается, а жировая масса все растет и растет.
И вот мы получаем типичную картину инсулинорезистентности: вечно уставший человек с пиками и спадами энергии, по времени совпадающими с приемом пищи, который обнаружил на своем теле лишний жир и никак не может от него избавиться.
Хотя бывают и стройные, и даже совсем худые люди с инсулинорезистентностью. У них обнаруживают так называемую печеночную инсулинорезистентность: жир у этих людей скапливается в печени и постепенно снижает чувствительность к инсулину, и это при том, что видимой жировой ткани у них практически нет.
Сдаем тест
Этот тест вам вряд ли назначат в поликлинике, если только вы не страдаете серьезной формой ожирения. Проверить инсулинорезистентность врачи также могут, если они уже нашли у вас отклонения в уровне глюкозы — но мы-то помним, что доводить до этого не стоит! Так что действовать придется проактивно.
Наиболее распространенный индекс инсулинорезистентности называется HOMA-IR. Он считается так:
HOMA-IR = глюкоза натощак * инсулин натощак / 22,5.
Рассчитать индекс несложно, а вот дальше начинаются проблемы с его интерпретацией. Дело в том, что врачи пока не пришли к консенсусу, какой показатель HOMA-IR считать нормой. Но большинство специалистов сходятся на том, что HOMA-IR меньше единицы можно считать оптимальным, HOMA-IR > 2 — повод начинать беспокоиться, а индекс выше 3 — это уже серьезная инсулинорезистентность.
Что делать?
Для начала, отставить панику. Ведь стресс повышает выработку кортизола, а избыток кортизола — это еще один фактор, повышающий риск инсулинорезистентности (но об этом — ниже).
Если у вас нашли инсулинорезистентность, нужно провести дальнейшие обследования — чтобы выяснить, по каким (возможным) причинам чувствительность к инсулину снизилась и какие изменения в организме уже произошли в связи с этим.
Инсулинорезистентность вызывает хроническое воспаление в организме, поэтому следует измерить уровень маркеров воспаления — таких как С-реактивный белок и уже упомянутый IL-6. Дисбаланс инсулина может быть связан с изменениями в уровне других гормонов, поэтому стоит проверить, как минимум, кортизол и гормоны щитовидной железы.
Допустим, после всех обследований инсулинорезистентность оказалась вашей главной проблемой, и связано это — по классике — с неправильным питанием и набором веса. Что можно с этим сделать?
Шаг первый: физическая активность
Лучший и основной способ бороться с инсулинорезистентностью, как ни банально это прозвучит, — повысить физическую активность.
Физическая нагрузка увеличивает чувствительность к инсулину практически мгновенно — этот результат проявляется в течение 72 часов после тренировки. А если заниматься регулярно, то инсулинорезистентность будет снижаться и в долгосрочной перспективе. Согласно исследованиям, каждые дополнительные 500 ккал, потраченные во время тренировок в течение недели, снижают риск развития сахарного диабета II типа на 9%.
Подойдет любая физическая активность. Можно крутить педали велосипеда или велотренажера по 30–60 минут в день, можно заниматься со штангой, на тренажерах или выбрать высокоинтенсивный интервальный тренинг — когда вы делаете всего несколько подходов по 30–60 секунд, но выполняете сложные упражнения в быстром темпе.
Если вы выбираете аэробную нагрузку, вы сможете повысить чувствительность к инсулину, даже если не будете бегать до одышки. Вполне можно заниматься в спокойном темпе, не сильно увеличивая потребление кислорода легкими — и это все равно будет эффективно. На практике это означает, что даже спортивная ходьба — да что там, даже обычная прогулка — является средством для борьбы с инсулинорезистентностью.
Но лучше всего все-таки сочетать несколько видов нагрузки. Аэробные упражнения имеет смысл хотя бы иногда дополнять силовой нагрузкой — так вы повысите чувствительность к инсулину быстрее и эффективнее.
Кстати, даже если вы не теряете вес в процессе тренировок, физическая активность все равно продолжает позитивно влиять на чувствительность к инсулину. На инсулинорезистентность, как оказалось, спортивные нагрузки и потеря веса влияют независимо — и дополняют эффекты друг друга.
Так что, если вы еще и начнете контролировать свой рацион, чтобы начать худеть, тренировки принесут вам еще больше пользы в борьбе с инсулинорезистентностью.
Шаг второй: скорректируйте рацион и начните худеть
Исследования неумолимы: даже небольшой лишний вес увеличивает риск диабета в среднем в три раза. Так что если ваш индекс массы тела выше 25, худеть уже пора — если, конечно, вы не согласны смириться с высокой вероятностью диабета в будущем.
Индекс массы тела (BMI) считается так: вес в килограммах делится на квадрат роста в метрах. Например: 74/(1,75²) = 24,2. Нормы для взрослых людей в разных странах разные; обычно нормальным считает показатель от 18,5 до 25.
Рекомендации по здоровому питанию мы в деталях перечислять не будем — подробно с ними можно ознакомиться тут или тут. Вот основные.
- Считайте калории. Вы должны тратить больше, чем съедаете — никаких других «секретов похудения» не существует.
- Найдите в интернете таблицу продуктов с их гликемическим индексом — и по возможности выбирайте те, у которых значения этого индекса наименьшие (гликемический индекс отражает скорость, с которой употребление продуктов приводит к увеличению содержания глюкозы в крови; пример таблицы).
- Если ваши почки в порядке, убедитесь, что белок составляет 15–20% от общей калорийности вашего рациона.
- Ешьте цельнозерновые продукты, овощи с высоким содержанием пищевых волокон. На каждую 1000 ккал, которую вы съедаете, должно приходиться минимум 14 г клетчатки (ее основной источник — овощи и фрукты).
И отдельно нужно сказать о потреблении простых углеводов, в частности, добавленного сахара — того, что не входит в состав пищи в ее натуральном виде. Пища с большим количеством простых углеводов и добавленного сахара имеет крайне высокий гликемический индекс — это вызывает сильные колебания уровней глюкозы и инсулина в крови. А это, как мы уже объясняли, ведет к запасанию жира, повышенной тяге к сладкому и перекусам, как результат — к инсулинорезистентности и высокому риску диабета.
Снижать потребление простых углеводов полезно для профилактики инсулинорезистентности, даже если общая калорийность вашего рациона соответствует вашим расходам энергии, у вас нормальный ИМТ и вы часто занимаетесь спортом.
Но это все не значит, что от сладостей вам нужно отказываться совсем. Для снижения риска инсулинорезистентности ученые рекомендуют следить, чтобы добавленный сахар составлял не более 10% от калорийности вашего рациона. Эксперты ВОЗ также советуют стремиться к цифре в 5% — это примерно 25 граммов добавленного сахара в день: по их мнению, такое ограничение в сладостях принесет дополнительную пользу вашему здоровью.
Шаг третий: выспитесь
Это факт: недосып всерьез снижает чувствительность к инсулину.
Причем на инсулинорезистентность влияет как недостаток сна в течение длительного периода времени, так и всего одна ночь без сна.
Так что старайтесь, если это возможно, спать рекомендованные 7–9 часов в день.
Шаг четвертый: биохакинг
Если все вышеперечисленное не помогает или помогает недостаточно, можно перейти к «тюнингу» организма с помощью средств со средней и слабо доказанной эффективностью.
Внимание! Вы вступаете на рискованную территорию экспериментов над собой. Поэтому, прежде чем принимать какие-либо добавки в качестве биохакинга, проконсультируйтесь с врачом.
С инсулинорезистентностью может помочь прием пиколината хрома в дозировке 200–1000 мкг. Механизм действия хрома остается не до конца понятным, также не все исследования показывают положительный результат.
Еще один вариант: экстракт ашваганды (она же Withania somnifera) — растения, традиционно используемого в аюрведической медицине. Правда, в традиционной доказательной медицине ее эффекты в отношении чувствительности к инсулину исследовали в основном на животных.
На людях исследования ашваганды проводили, например, для оценки ее влияния на выносливость и восстановление после тренировок. Оттуда можно взять рекомендуемую дозу добавки — 500 мг в день.
А точно ли виноват инсулин?
Бывает так, что вы делаете все, что нужно, для снижения уровня инсулина — а эффекта ноль. Или он есть, но довольно незначительный — и пропадает, как только вы немного ослабляете хватку.
В таком случае можно заподозрить, что проблемы с инсулином не связаны непосредственно с углеводным обменом и лишним весом. Даже если лишний вес у вас действительно есть, возможно, он является следствием, а не причиной инсулинорезистентности. А чувствительность к инсулину у вас снизилась из-за каких-то других факторов.
Выше мы говорили, что, обнаружив инсулинорезистентность, стоит тщательно обследоваться. Но некоторые игнорируют этот совет — и сразу бегут худеть и в спортзал. Другие сдают все анализы — но они показывают лишь небольшие, субклинические, отклонения от нормы. И ими можно пренебречь — до того момента, пока вы не поймете, что все остальные меры не работают.
Значит, надо разбираться, что еще — кроме чувствительности к инсулину — не так в вашем организме.
Сгорели на работе: стресс, кортизол и инсулин
Как мы уже упоминали, стресс повышает уровень кортизола в организме, а тот, в свою очередь, негативно влияет на чувствительность к инсулину.
Более того, хронический стресс увеличивает тягу к еде — особенно жирной и сладкой — и уровень гормона лептина, что, в свою очередь, увеличивает риск инсулинорезистентности.
Так что, возможно, вам нужно уменьшить уровень стресса (вы опять думаете, что мы издеваемся, но нет!) или хотя бы количество кортизола, которое вырабатывается в ответ на стресс — и тогда уровень инсулина и чувствительность к нему придут в норму сами собой.
Вот несколько советов, которые помогут снизить уровень кортизола.
- Заниматься йогой: ежедневно, минимум по часу в день.
- Обниматься с близкими людьми хотя бы по 15 минут в день.
- Ходить на тренировки, но заниматься со средней интенсивностью. Слишком тяжелая тренировка может, наоборот, повысить кортизол.
- Слушать классическую музыку.
- Посещать сеансы расслабляющего массажа.
- Пить меньше кофе (или выбирать кофе без кофеина).
- Купить лампу дневного света яркостью 10 000 люксов и сидеть перед ней каждый день зимой, еще лучше — чаще бывать на солнце.
- Хорошо спать (подробнее о здоровом сне — тут).
- Принимать адаптогены: экстракт родиолы розовой, женьшеня, элеутерококка, гинкго билоба и уже знакомую ашваганду.
А может, это все щитовидка?
Может, и так. Нарушения в работе щитовидной железы действительно могут подстегнуть развитие инсулинорезистентности.
Если у вас какие-то серьезные проблемы со щитовидкой — например, уровень ТТГ выходит за пределы референсных значений, — необходимо обратиться к врачу.
Хочу знать больше. Для продвинутых читателей
Что делать с «промежуточным» HOMA-IR?
Мы уже сказали о том, что оптимальный индекс HOMA-IR должен быть меньше единицы. HOMA-IR > 2 — это уже начало проблем с инсулинорезистентностью. Что делать тем, у кого индекс колеблется где-то в «условно-нормальном» диапазоне от 1 до 2?
Биохакеры тут беспощадны: чем выше HOMA-IR, тем ближе вы к инсулинорезистентности. А значит, снижать индекс имеет смысл всегда, когда он больше единицы.
«Пограничный» индекс HOMA-IR, может, и не является фактором риска диабета, но может влиять на скорость — и вероятность — развития других болезней. Например, метаболического синдрома, при котором у человека повышается давление, уровень холестерина и триглицеридов в крови, растет количество жира на животе — и вместе с этим увеличивается риск сердечно-сосудистых заболеваний.
Неоптимальная чувствительность к инсулину также может стать фактором риска синдрома поликистозных яичников у женщин — за счет того, что дисбаланс инсулина влияет и на уровень половых гормонов, — деменции и даже определенных видов рака.
Так что тут правило простое: если ваш индекс HOMA-IR выше единицы и вы хотите максимально продлить свою жизнь, оставаясь при этом достаточно здоровыми, предпринимайте все те же меры, что мы уже привели выше для людей с инсулинорезистентностью.
Есть ли смысл покупать глюкометр?
Доступных домашних средств для того, чтобы отслеживать уровень инсулина и его колебания, пока нет. Зато есть альтернатива в виде глюкометра: вы можете следить за изменениями уровня сахара в крови, и это косвенно будет говорить о работе инсулина и чувствительности клеток к нему.
Но как именно пользоваться глюкометром, чтобы получить какие-то внятные результаты и понять, как вам действовать дальше?
В основном, конечно, смысл использования глюкометра людьми без диабета — в том, чтобы скорректировать питание. Для ясности приведем пример того, как это делала биохакер Натта Ванниссорн, кандидат наук по молекулярной генетике.
Для начала она измерила уровень сахара в крови натощак, а потом стала есть низкоуглеводные блюда — например, мясо с овощами — и смотреть, как меняется количество глюкозы крови и как быстро оно возвращается к базовому уровню. Для этого она делала замеры с помощью глюкометра примерно раз в 30–60 минут, а потом построила графики.
Ожидаемо, после мяса с овощами уровень глюкозы в крови поднялся несильно и быстро вернулся в норму. Даже добавление к этому блюду риса (= углеводов) не вызвало сильных пиков глюкозы.
Затем Натта стала экспериментировать с более «опасными» углеводами — а именно, с картошкой. Она ела ее в разных видах — как в только что приготовленном и горячем, так и в охлажденном после готовки.
Выяснилось, что в любом виде картошка вызывает резкий подъем уровня сахара в крови — опять же, вполне ожидаемо. Но вот что интересно: горячая картошка довольно быстро вызывает спад уровня глюкозы ниже базового уровня, или гипогликемию — и от этого состояния биохакера начинало немного трясти, и ей требовалось срочно поесть (желательно, сладкого).
А мы уже выяснили, что такие вот скачки глюкозы и, соответственно, инсулина — это нехорошо для организма. Значит, продуктов, которые вызывают такую реакцию — как горячая картошка — имеет смысл избегать. При этом охлажденная картошка более безопасна — возможно, потому, что крахмал при охлаждении принимает несколько другую форму, что влияет на выброс инсулина после еды.
В любом случае, даже если вы сами не сможете разобраться с этим всем, записи о том, что вы ели и как менялся уровень сахара в крови — до еды, спустя 30 минут, спустя 2 часа — могут быть очень полезны. Вы можете показать их на приеме своему эндокринологу или диетологу, и врач, возможно, посоветует вам что-то для коррекции питания.
Как мне отказаться от сахара?
Мы уже упоминали выше, что ВОЗ рекомендует снизить количество добавленного сахара в рационе — до 10%, а лучше и до 5% от общей калорийности потребляемой пищи. В пересчете на чистое количество сахара это 25–50 граммов — и это включает весь тот сахар, что добавляют производители в разные готовые блюда. А добавляют они его практически всюду.
Биохакеры предлагают жесткий метод (внимание — не рекомендуется людям, склонным к расстройствам пищевого поведения!): просто взять и перестать есть пищу с добавленным сахаром. И подсластителями. Любыми. Нужно отказаться от всего, что содержит сахарозу, фруктозу, мед, сироп агавы, сукралозу, аспартам и даже стевию. Цельные фрукты есть можно, а вот от фруктовых соков тоже следует отказаться.
Обещают, что результат — в виде серьезного уменьшения тяги к сладкому — вы заметите, если продержитесь 30 дней.
Подготовьтесь к «сахарной голодовке»: за несколько дней до нее избавьтесь от всей еды с добавленным сахаром у вас дома — съешьте или раздайте. Затем продумайте меню на следующий месяц и купите нужные продукты. Вот несколько идей того, что можно есть вместо пищи с сахаром:
- овсянка с несладкой арахисовой пастой и/или ягодами;
- протеиновый коктейль (без подсластителя) с молоком ибананом;
- батат (сладкий картофель).
Говорят, что, если вы попробуете печенье после такой вот «голодовки», оно окажется настолько приторным, что вы даже не сможете дожевать его до конца. Не хотите проверить сами?
TL;DR:
- Инсулин — важный гормон, который регулирует обмен углеводов, белков и жиров в организме, влияет на ваш вес, рост мышц, уровень воспаления в организме и риск сахарного диабета.
- Инсулинорезистентность развивается, когда у клеток снижается чувствительность к инсулину.
- Для инсулинорезистентности характерны упадок сил, потеря мышечной массы и увеличение жировых отложений.
- Чтобы провериться на инсулинорезистентность, нужно сдать анализы и узнать свой индекс HOMA-IR. Он рассчитывается так: глюкоза натощак х инсулин натощак/22,5
- HOMA-IR выше 2 означает, что у вас может быть инсулинорезистентность, и вам стоит обследоваться дальше.
- Для борьбы с инсулинорезистентностью нужно регулярно заниматься спортом и прочей физической активностью. И похудеть — ваш индекс массы тела должен быть ниже 25.
- Проблемы с кортизолом (в том числе из-за хронического стресса) и щитовидной железой тоже могут приводить к инсулинорезистентности. В таком случае, бороться нужно с первопричиной.
Что еще почитать по теме
Фото на обложке: Heather Ford on Unsplash
Самат Галимов: «Идея конечности придает жизни смысл»
Автор подкаста «Запуск завтра» — о семье, любимых книгах и лучшей в мире бритве
Разрешено законом, запрещено ВкусВиллом
Гид по пищевым добавкам: как торговая сеть определяет, что может содержаться в продуктах на полках
2025 — год рабочих профессий: как «синие воротнички» стали трендом
Бренды, медиа и инфлюенсеры переосмысливают образ человека, работающего руками


