Да, вероятность инфаркта лично у вас можно посчитать
Новые подходы, новые лекарства, новые перспективы в профилактике болезней сосудов и сердца

Photo by George Bakos on Unsplash
В начале 2020-го я написал большую статью о том, как исследовал состояние своих сосудов и обнаружил, что риск развития инфаркта или инсульта у меня выше, чем я предполагал. Прошло четыре года. У кардиологов появились новые гайдлайны, на рынок вышли более совершенные лекарства, еще более удивительные препараты — на подходе. Время обновить информацию.
Причина смерти №1
В статистике мало что поменялось. Сердечно-сосудистые заболевания (ССЗ) — по-прежнему самая распространенная причина смерти в мире. В России на них приходится почти половина всех случаев. Европейское общество кардиологов (ESC) относит Россию вместе со многими государствами бывшего СССР и северной Африки к регионам с очень высоким риском.
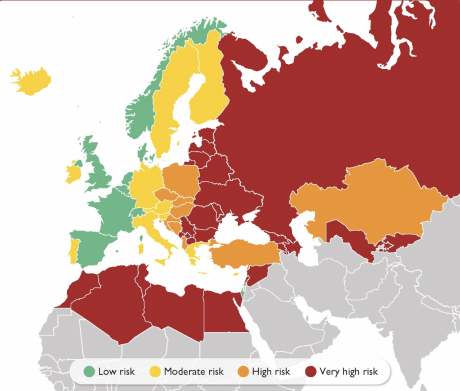
Эта карта — из новых гайдлайнов ESC, опубликованных осенью 2021 года, о которых стоит рассказать подробнее.
Но для начала имеет смысл напомнить базовые вещи.
Болезни сосудов и сердца не возникают мгновенно как грипп или диарея, они развиваются годами и десятилетиями, пока в кровеносных сосудах идут структурные изменения и воспалительные процессы, называемые атеросклерозом: утолщение стенок сосудов за счет отложения в них холестерина и формирование бляшек. Человек не испытывает никаких симптомов, а кардиологические катастрофы — инфаркты и инсульты — становятся первым и зачастую последним проявлением болезни. «Не все умирают от атеросклероза, но все умирают с атеросклерозом», — говорит известный американский врач, автор книги Outlive: The Science and Art of Longevity Питер Аттиа.
Статистика выживания после инфаркта или инсульта улучшилась за последние десятилетия благодаря современным лекарствам и процедурам, но, тем менее, примерно четверть таких случаев заканчивается смертью и еще больше — существенным ухудшением здоровья и качества жизни. Поэтому в интересах пациента и врача отложить инфаркт или инсульт или даже постараться избежать их вовсе.
Как? Этим занимается превентивная кардиология. В основе ее работы лежит система оценки рисков: для любого человека сорока лет и старше врач может посчитать, какова вероятность, что тот столкнется с инфарктом или инсультом в ближайшие десять лет и предложить, если требуется, лечение. Откладывать визит к врачу до сорока лет необязательно — заботиться о здоровье сосудов и сердца можно начинать уже в 30-35, считает Аттиа.
Для расчета рисков используются специальные калькуляторы, доступные онлайн. Текущая версия калькулятора, разработанного ESC (Российское кардиологическое общество ассоциировано с ESC), называется SCORE-2.
Риски выражены в процентах. 2,5% и ниже для человека 40-50 лет — хороший. Риск выше 7,5% для такого же возраста считается уже высоким. Риск 11%, очень высокий, означает, что из 100 человек с такими же показателями 11 столкнутся с инфарктом или инсультом в ближайшие 10 лет. То есть, каждый девятый.
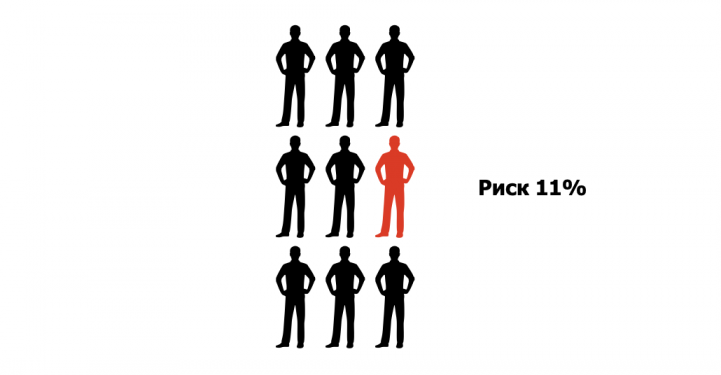
Рассчитав риск, врач назначает (или нет) лечение. Если риск не очень высокий, то доктор может рекомендовать изменить образ жизни: например, бросить курить или начать заниматься спортом. Если риск повышенный, то вам, скорее всего, назначат прием лекарств: они будут корректировать один из показателей, использующихся для расчета риска.
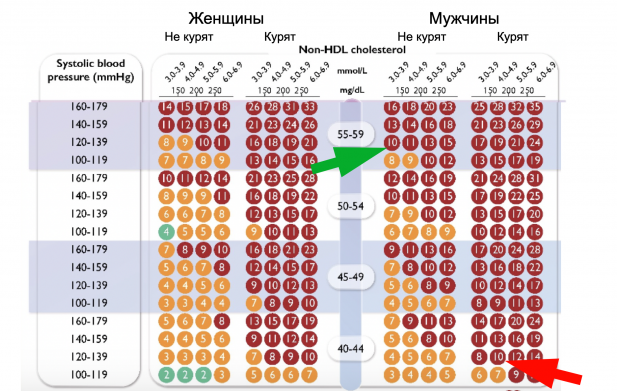
В SCORE-2 всего пять показателей: пол, возраст, статус курильщика, артериальное давление и уровень холестерина.
Рассмотрим пример. Вы мужчина 43 лет и у вас слегка повышенное артериальное давление (120-139 мм рт. ст.). Вы курите. Анализы показали, что общий холестерин у вас 5,7 ммоль/л, а «хороший» холестерин (ЛПВП) — 1,5 ммоль/л. В SCORE-2 используется показатель «общий холестерин за вычетом ЛПВП»: вычитаем 1,5 из 5,7 — получаем 4,2. Ищем соответствующую колонку.
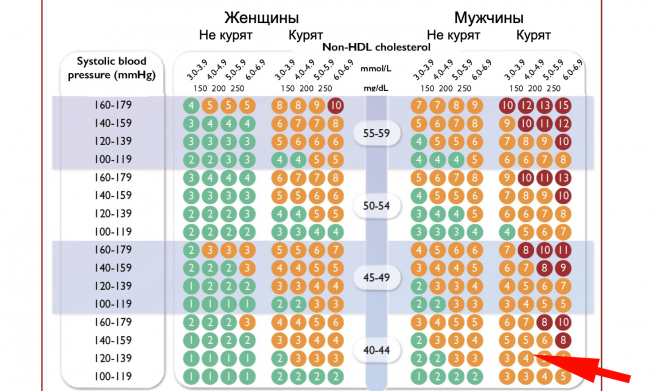
Ваш риск — 4%, средний показатель. Но это если вы живете в стране вроде Франции, Израиля или Норвегии — см. карту выше. В России ваш риск будет уже в красной зоне: 10%.
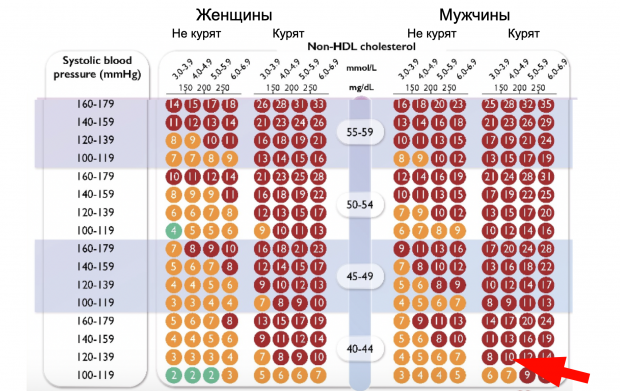
Таблица для жителей неблагополучных с точки зрения кардиологов стран выглядит в целом довольно мрачно: с 40 лет все мужчины переходят в категорию среднего и высокого риска, низкий риск остается только у женщин с давлением до 119 мм рт. ст. — левая нижняя часть таблицы.
«Это риск средний по популяции, на него влияют стереотипы питания, отношение к пассивному курению, экологическая обстановка, ориентированность на ЗОЖ, качество работы профилактических и лечебных отраслей системы здравоохранения, приверженность терапии, уровень стресса, уверенности в завтрашнем дне и т.д.», — перечисляет кардиолог и основатель клиники Smart Check Up Алексей Утин, отмечая при этом, что жители России при схожих показателях давления и холестерина умирают чаще, чем, например, скандинавы. Впрочем, если вы живете в России или другой стране из красной зоны, но по образу жизни и качеству доступной медицины ближе к Западной Европе, то ваши риски стоит считать по европейской таблице.
Можно посмотреть на риски и под другим углом. У приведенного в нашем примере выше 43-летнего мужчины риск (10%) такой же как у 58-летнего мужчины, который не курит, имеет схожее давление, но снизил объем холестерина с 4,2 до 3,8 ммоль/л.
Разница в 15 лет, риски одинаковые:
Почему так получается? Самый большой вклад в ухудшение прогноза вносит курение. Поэтому кардиологи настоятельно рекомендуют избавляться от этой привычки. Отказ от курения у тех, кому от 40 до 50, может прибавить 3-5 лет жизни без инфаркта или инсульта, следует из таблицы, приведенной в гайдлайнах. Чем раньше вы бросите, тем лучше.
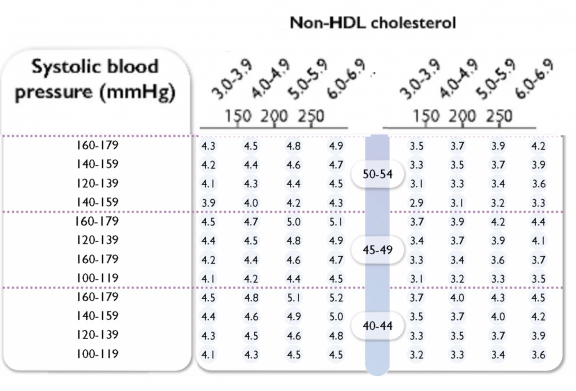
Снижение артериального давления на 10 мм рт. ст. добавит от 0,6 до 1,8 лет без инфаркта и инсульта. Снижение холестерина на 1 ммоль/л — 0,5 до 2 лет. Так, корректируя один из трех показателей — курение, давление, холестерин — вы можете управлять своим здоровьем.
Вопрос к калькуляторам
SCORE 2 — не единственный калькулятор для расчета рисков сердечно-сосудистых заболеваний. Можно воспользоваться российским калькулятором, или британским QRISK. Набор параметров в них варьируется, но вряд ли ваши результаты будут сильно расходиться.
Можно также посчитать не вероятность, с которой у вас возникнет инфаркт или инсульт, а время, которое вы проживете без них. Для этого используются те же данные, но они выражены в более понятной форме: риск — категория абстрактная, а продолжительность жизни наглядна. (Пример калькулятора.)
Все калькуляторы построены на годами собираемой статистике: ученые обрабатывают данные десятков тысяч людей и фиксируют случаи возникновения у них сердечно-сосудистых катастроф. Так для каждого возраста, пола, уровня давления и холестерина определяется средний прогноз. И проблема этого прогноза в том, что он средний.
«До сих пор есть темные пятна в определении рисков, особенно у пациентов без симптомов», — говорит кардиолог клиники «Чайка» и научный консультант отделения кардиологии ГКБ №1 в Москве Дмитрий Щекочихин. Ученые и врачи пытаются усовершенствовать прогнозы — например, в практике начинает использоваться генетический паспорт: известно, что определенные варианты генов могут ухудшать или улучшать прогноз развития сердечно-сосудистых заболеваний. Но точная оценка рисков с помощью генетических данных — пока дело будущего, сейчас же врачи смотрят на другие факторы, которые увеличивают или, наоборот, уменьшают риск. Перечислим основные.
Состояние сосудов. Самые распространенные методы — УЗИ шейных артерий и исследование на коронарный кальций. В первом случае измеряется толщина внутренней стенки артерии, через которую снабжается кровью мозг. Шейная артерия расположена близко к поверхности, ее легко исследовать, и, если ее стенка утолщена, — то есть, там уже формируется атеросклеротическая бляшка, то с большой вероятностью такие же процессы идут и в других кровеносных сосудах. Гайдлайны ESC не рекомендуют систематически использовать УЗИ шейных артерий, так как считается, что этот анализ не добавляет чего-то нового в оценку риска по SCORE-2: если калькулятор показал высокий риск, то, скорее всего, и артерии будут утолщены. Но, в то же самое время, ESC отмечает, что результат УЗИ шейных артерий может изменить прогноз — особенно у пациентов со средним риском; и тогда человеку назначают более агрессивную терапию.
Коронарный кальций определяется с помощью МСКТ сосудов сердца (мультиспиральная компьютерная томография). На этом радиологическом исследовании можно увидеть отложение солей кальция в больших сосудах, окутывающих сердце и снабжающих его кровью. Наличие кальция — признак атеросклероза, причем существенно более надежный, чем толщина стенок шейных артерий. Количество кальция рассчитывается по индексу Агатстона, и нормой считается ноль, то есть, отсутствие отложений. ESC отмечает, что МСКТ сосудов сердца может использоваться для корректировки риска пациентов, особенно если речь идет о пограничных значениях и врач не может определиться, назначать ли терапию. Это был как раз мой случай: компьютерная томография показала четыре года назад, что в одной из четырех венечных артерий был кальций, хоть и в умеренных количествах.
Интересное замечание из гайдлайна ESC: отсутствие кальция в стенках коронарных артерий не означает, что у человека нет бляшек. Бляшки могут быть мягкими, что даже опаснее, так как кальцификация укрепляет стенку и защищает ее от разрыва, за которым следует образование тромба.
Данные анализов крови. Для определения здоровья сосудов рекомендуется также сдать анализ на С-реактивный белок и на липопротеин (а). Первый указывает на наличие в организме воспалительных процессов. Второй покажет содержание в крови еще одной разновидности упаковок холестерина, помимо известных всем липопротеинов высокой плотности (ЛПВП, «хороший холестерин») и низкой плотности (ЛПНП, «плохой»). Липопротеин (а) не входит в стандартную липидограмму, так как до недавнего времени не было никаких методов его контроля: статины, снижающие уровень ЛПНП, не действуют на липопротеин (а). Тем не менее, до 20% населения в России, по словам Алексея Утина, имеют повышенную его концентрацию. Я отношусь как раз к этим 20%, поэтому анализ на липопротеин (а) стал еще одним фактором для принятия решения о назначении лечения статинами: они снижают общий холестерин, уменьшая риск.
Семейная история. Пока нет надежного генетического скоринга, остается полагаться на случаи из семейной жизни: если у вас были ближайшие родственники, пережившие первый инфаркт или инсульт до 50 лет, то это настораживающий фактор. Впрочем, ESC отмечает, что семейная история похожа на данные УЗИ шейных артерий: лишь незначительно меняет риск, рассчитанный на основании базовых показателей.
Воспаление. Воспалительные состояния, как острые, так и хронические, увеличивают риск развития сердечно-сосудистых заболеваний. Например, ревматоидный артрит увеличивает риск на 50% по сравнению с основными факторами риска. В меньшей мере, но тоже значительно (на 20%) повышают риски воспалительные заболевания кишечника.
Ментальное здоровье. Наличие депрессии или тревожного расстройства также может увеличивать риск развития сердечно-сосудистых заболеваний. Как именно связаны психика и сердце, до конца не понятно. С одной стороны, пациенты с депрессией могут вести менее здоровый образ жизни; с другой, отмечает гайдлайн ESC, есть и прямое физиологическое действие отделов мозга, регулирующих страх, тревогу и другие негативные эмоции, — через нейромедиаторы и гормоны.
Кардиолог Ярослав Ашихмин говорил в интервью Reminder, что около трети его пациентов обращаются в итоге к психотерапевту, чтобы разобраться с ментальными проблемами, стрессом или определить свое предназначение в жизни. «Сейчас выходит много исследований о смысле жизни. Они говорят одно: наличие цели является одним из важнейших факторов, который определяет здоровье человека. Оно значительно снижает и риск сердечно-сосудистых заболеваний, и риск осложнений, и смертность от болезней сердца», — добавляет Ашихмин. «Признаки хорошего ментального здоровья, такие как оптимизм и наличие смысла в жизни, ассоциируются с пониженным риском сердечно-сосудистых заболеваний», — говорится в гайдлайнах ESC.
Эректильная дисфункция. Нередко кардиологи говорят, что проблемы с эрекцией у мужчин — свидетельство плохого состояния сосудов. ESC отмечает, что эректильная дисфункция предшествует ишемической болезни сердца или инсульту с разницей в 2-5 лет. Поэтому мужчинам с низким или средним риском по SCORE-2 при наличии эректильной дисфункции рекомендуется сделать дополнительное обследование — например, на коронарный кальций. Если обследование ничего плохого не покажет, то, возможно, проблемы с эрекцией вызваны чем-то еще.
Метаболизм и здоровое сердце
В последние годы кардиология сильно сблизилась с эндокринологией, так как нарушения метаболического здоровья, в первую очередь, сахарный диабет, повышают риски развития и сердечно-сосудистых заболеваний. «Получилась такая “кардиодиабетология”», — говорит Щекочихин.
Калькулятор SCORE-2 рассчитывает риски для людей без диабета. Наличие этого заболевания считается независимым фактором и увеличивает риск ССЗ в два раза.
При диабете уровень сахара (глюкозы) в крови повышается из-за недостаточного действия инсулина или неправильной реакции организма на него; инсулин, напомним, помогает телу использовать глюкозу для получения энергии. Постоянное присутствие повышенного количества глюкозы в крови вредит как сосудам, так и другим тканям и органам: глюкоза очень активная молекула, ее концентрацию нужно держать под контролем.
Чтобы поставить диагноз «диабет» у пациента измерят уровень глюкозы в крови натощак и проведут так называемый глюкозотолерантный тест: когда замер производится через два часа после того, как вы выпьете приторный раствор глюкозы. Еще можно смотреть на уровнь гликированного гемоглобина в крови (HbA1c): молекулы глюкозы цепляются к белку гемоглобину в красных кровяных клетках, и, поскольку этот белок полностью обновляется примерно за три месяца, такой тест указывает на среднее содержание глюкозы в крови за это время. Нормальным считается уровень HbA1с до 5,7%. Диагноз сахарный диабет устанавливается при уровне HbA1с от 6,5% и выше. Или если глюкоза натощак больше 6,1 ммоль/л, а глюкозотолерантный тест дает результат больше 11 ммоль/л.
Питер Аттиа в книге Outlive на примере диабета разбирает недостатки современной медицины, которая, как он говорит, приступает к лечению, когда уже поздно, вместо того, чтобы заниматься предотвращением болезни. Если у пациента уровень HbA1с 6,5%, врач поставит ему диагноз «диабет» и выпишет несколько лекарств, которые нужно будет принимать регулярно. Если же анализ покажет 6,3%, то пациенту скажут, что у него преддиабет, выпишут лекарство для контроля глюкозы и посоветуют заняться физическими упражнениями и поменять диету, что человек, скорее всего делать не будет. Ему также порекомендуют через год повторно сдать анализы. «По сути, — пишет Аттиа, — пациенту говорят подождать, пока у него разовьется диабет, и потом уже приступят к его лечению как серьезного заболевания».
В действительности, продолжает Аттиа, заболевания, связанные с метаболизмом глюкозы — это спектр, и нужно начинать принимать меры задолго до того, как уровень глюкозы натощак достигнет 6,1 ммоль/л. «Относиться к этой болезни, как к простуде или перелому, которые либо есть, либо нет, — безумие и к тому же вредное», — пишет Аттиа.
Профилактикой диабета стоит заниматься одновременно с профилактикой сердечно-сосудистых заболеваний. Самые действенные способы похожи: физические нагрузки, увеличение мышечной массы (мышцы — активные потребители глюкозы), сокращение потребления сахара и быстрых углеводов, регулярный здоровый сон, отказ от курения.
Общий фактор риска и для диабета, и для сердечно-сосудистых заболеваний — ожирение, особенно, отложение жира в районе живота и талии, так называемый висцеральный жир. Жировую ткань в этой области правильно рассматривать как отдельный орган, который вырабатывает химические вещества, способные повлиять на функцию всего организма. Например, висцеральный жир выделяет цитокины и другие воспалительные медиаторы, которые вызывают хроническое воспаление.
Для кардиолога пациент с ожирением — непростой случай, так как повлиять на вес человека гораздо сложнее, чем на уровень холестерина. «Исследования показывают, что только 1 из 50 людей с ожирением может похудеть до нормального веса, и лишь каждый десятый может сбросить 5% веса», — говорит Алексей Утин. Но даже снижение веса на скромные 5% приводит к снижению артериального давления, уровня глюкозы в крови и улучшению уровня хорошего холестерина.
Неудивительно, что кардиологи с воодушевлением встретили появление новых типов препаратов от ожирения — агонистов рецептора глюкагоноподобного пептида 1 вроде ставшего хитом этого года оземпика. Мы подробно писали об этих лекарствах, но если коротко, то они действуют на пищевое поведение: людям, принимающим их, меньше хочется есть, притом, что удовольствие от еды они получают такое же. Один из таких препаратов, мунджаро, за 84 недели позволил пациентам с ожирением сократить вес в среднем (!) на 26%. Сравните со скромными результатами, которых можно достичь на одной лишь силе воли.
Новые лекарства
С момента публикации моей статьи про здоровье сосудов и сердца появился не только оземпик, но и некоторые другие лекарства. Некоторые из них, правда, все еще находятся в стадии клинических испытаний, но с огромной вероятностью будут доступны уже через несколько лет.
Зилебесиран — препарат, действующий на механизм синтеза белков в организме. Это так называемая малая интерферирующая РНК, которая, проникая в клетку, блокирует матричную РНК, содержащую программу для производства того или иного белка: программы нет — белок не производится. Препараты на основе малых интерферирующих РНК — совершенно новое направление в медицине: в 2018-2022 годах были одобрены первые пять лекарств. Несколько десятков сейчас проходят клинические испытания.
Зилебесиран блокирует синтез белка ангиотензиногена, с которого начинается химическая цепочка регулирования артериального давления в организме. Все имеющиеся сейчас в продаже лекарства от давления действуют на одно из звеньев этой цепочки, называемое ренин-ангиотензивной системой. Преимущество зилебесирана в том, что он обрывает цепочку в самом начале и надолго: один укол приводит к устойчивому снижению артериального давления на полгода. Зилебесиран пока проходит испытания.
Инклизиран — препарат такого же принципа действия, как и предыдущий, только снижает на полгода не давление, а уровень «плохого» холестерина. Инклизиран нарушает на уровне клетки синтез фермента PCSK9 в печени. Этот фермент разрушает рецепторы к «плохому» холестерину, и это не какая-то подрывная деятельность организма, а часть сложного клеточного баланса. Но если рецепторов становится слишком мало, они захватывают меньше холестерина из крови. Нарушая синтез PCSK9, инклизиран сохраняет рецепторы, а те уменьшают концентрацию нежелательного холестерина. «В клетке холестерина много, в крови мало. Все в выигрыше», — заключает Утин, напоминая, что что холестерин — необходимый компонент строительства клеток и синтеза гормонов; просто так получилось, что у него есть случайное побочное действие: он забивается в стенки сосудов, из-за чего формируются бляшки. Инклизиран уже есть в продаже, но он очень дорог — более $3000 за инъекцию.
Пелакарсен и олпасиран. Инъекции, которые способны сделать то, чего не могли раньше никакие другие лекарства, — существенно (на 67-95%) снизить уровень липопротеина (а), который считается независимым фактором риска развития болезней сосудов и сердца. Препараты проходят последнюю стадию испытания, она закончится в 2025 году. Разрабатываются также таблетки, способные снизить содержание липопротеина (а) на 65% — мувалаплин.
Стиль жизни
От сложных молекул — к простым действиям. Гайдлайны ESC и любые кардиологи, конечно же, рекомендуют для профилактики ССЗ вести здоровый образ жизни. Все советы можно уместить на одной странице.
Физическая активность
Кардионагрузки. Минимум 150-300 минут в неделю нагрузок умеренной интенсивности (быстрая ходьба, езда на велосипеде с прогулочной скоростью, работа в саду). Или 75-150 минут нагрузок высокой интенсивности (бег, быстрая езда на велосипеде, игра в теннис, тяжелая работа в саду). Или их комбинация. Дополнительная нагрузка сверх этих норм дает еще больше пользы, говорится в гайдлайнах.
Силовые нагрузки. О них многие забывают, держа в голове только рекомендацию Всемирной организации здравоохранения про «минимум 150 минут» кардио. Но и ВОЗ, и гайдлайны кардиологов рекомендуют минимум две силовые тренировки на 8-10 разных мышц в неделю.
Сокращать периоды неподвижности. Затяжное сидение на стуле или в кресле само по себе считается фактором, повышающим риск возникновения болезней сосуда и сердца. Чаще устраивайте перерывы, двигайтесь.
Скорее всего, не стоит заниматься спортом экстремально много. У атлетов, которые активно тренируются на протяжении всей жизни (бегают более 6 часов в неделю или ездят на велосипеде более 8 часов в неделю), находят больше атеросклеротических бляшек.
Питание
Основные принципы здорового питания можно найти, например, в нашем пересказе книги Питера Аттиа. Гайдлайны ESC рекомендуют укладывающуюся в эти принципы средиземноморскую диету с большим количеством овощей, зелени, фруктов, использованием растительного масла и регулярным употреблением рыбы и морепродуктов.
Можно выделить несколько дополнительных пунктов, отмеченных ESC:
1) Отдавайте предпочтение цельнозерновым продуктам. В них содержится необходимая для здоровья микробиома клетчатка.
2) Потребление соли — менее 5 г в день. Это поможет, в том числе, контролировать артериальное давление.
3) Алкоголя — не больше 100 г в пересчете на чистый спирт в неделю. Столько содержится в одной бутылке вина.
4) Стараться не пить никакие сладкие напитки, включая соки. Глюкоза из них моментально всасывается и попадает в кровь, давая нагрузку на инсулиновую систему.
Психологический фактор
Теперь вы знаете все, чтобы взять под контроль самую распространенную причину смерти в мире. Большой вопрос: что вы будете делать?
В книге «Неприятие перемен» Роберт Киган и Лайза Лейхи пишут, что даже среди людей, которым врач говорит, что они умрут, если не поменяют образ жизни, лишь каждый седьмой придерживается медицинских рекомендаций. В европейских гайдлайнах говорится, что приверженность терапии сердечно-сосудистых заболеваний составляет от 50% (среди тех, кто лечится с целью профилактики) до 66% (среди тех, кто уже пережил инфаркт или инсульт). Примерно 9% случаев сердечно-сосудистых катастроф могли бы не случиться, если бы пациенты принимали препараты, которые им прописали.
Доктор Питер Либби, ведущий специалист по атеросклерозу из Гарвардской медицинской школы, пишет (цитирую по книге Аттиа), что атеросклероз, возможно, не развивался бы вовсе, если бы содержание липопротеинов низкой плотности в крови не превышало бы физиологические нужды — 0,25-0,5 ммоль/л. «Если бы все население поддерживало уровень холестерина такой же как у новорожденных (или у взрослых особей других млекопитающих), то атеросклероз считался бы орфанным заболеванием».
«Как 3-гидроксиизомасляная ацидурия, — комментирует Аттиа. — Никогда о ней не слышали? Это потому, что за всю историю было зафиксировано всего лишь 13 случаев. Вот что такое орфанное заболевание. Я немного преувеличиваю, но хочу лишь сказать этим, что ССЗ не были бы даже в десятке главных причин смерти, если бы мы лечили их более агрессивно».
И пока ученые не изобрели новые методы прогнозирования индивидуальных рисков, остается полагаться на те, которые лежат в основе европейских и прочих гайдлайнов: контролировать давление и холестерин, не курить и следить за тем, чтобы метаболизм глюкозы не давал сбоев.
Зачем читать нон-фикшн, если все можно узнать у ИИ
Издатель литературного журнала «Рембодлер» Дмитрий Горшенин — о том, почему чат-боты не заменят книги
Разрешено законом, запрещено ВкусВиллом
Гид по пищевым добавкам: как торговая сеть определяет, что может содержаться в продуктах на полках
ИИ делает нас глупее. Вот 4 приема, которые помогут этого избежать
Разбираемся, как использовать преимущества искусственного интеллекта, не теряя себя


